Нормальне функціонування кісткового мозку – це постійна робота по створенню нових клітин крові, які надходять в кровоносне русло, щоб замінити постарілі і загиблі при виконанні своїх основних завдань щодо забезпечення життєдіяльності та захисту організму. Кістковий мозок тісно пов’язаний з імунною системою, адже він, поряд з іншими органами системи імунітету, бере найактивнішу участь у иммунопоезе.
Зміст статті:
- Дає шанси на життя
- Нове лікування – нові труднощі
- Благородна місія
- Як і де шукають донора?
- Лейкоцитарна система HLA
- Інші «впливові» моменти
- Донор знайдений!
- Життя після пересадки кісткового мозку
- Питання організації та вартості
Пересадка кісткового мозку (КМ) нерідко є останньою надією на зцілення багатьох хворих, що страждають захворюваннями кровотворної системи, які вже не піддаються іншим методам впливу. Крім цього, трансплантація кісткового мозку може допомогти при вроджених і набутих вадах імунної системи, а також при ураженнях, зумовлених згубними для організму дозами хімічних та радіоактивних речовин.
Цікаво, що спроби пересадити стовбурову клітину робилися ще в 19 столітті, однак вони не могли увінчатися успіхом, оскільки не була відкрита лейкоцитарна система HLA, що відрізняється особливим різноманіттям всередині себе (поліморфізм) і забезпечує імунологічна сумісність донора і реципієнта (перший антиген цієї системи був відкритий тільки в 1954 році минулого повіки).
Провідна роль у трансплантології належить розташованому на маленькій ділянці шостої хромосоми головного комплексу гістосумісності, що включає локуси вищезгаданої системи (HLA) і безліч інших локусів систем. Основним завданням генів головного комплексу гістосумісності є контроль над синтезом тканинних антигенів.
Дає шанси на життя
Глибоке клінічне вивчення головного комплексу гістосумісності, в цілому, і системи HLA, зокрема, об’єднало зусилля багатьох фахівців у галузі гематології, імунології, біохімії і дало можливість розглядати пересадку кісткового мозку, як один з найважливіших методів лікування багатьох злоякісних хвороб крові, які до того вважалися невиліковними. При цьому, правильне визначення показань визнано головною умовою успішної трансплантації тканин діяльного (червоного) кісткового мозку (гемопоетічна тканина), здатного відновити нормальне кровотворення в організмі хворого (реципієнта).
Проте найбільший ефект від трансплантації кісткового мозку можна очікувати, якщо має місце пригнічення кровотворення внаслідок неповноцінності стовбурової клітини, чим від мікрооточення КМ. Кістковий мозок здатний врятувати життя хворого у випадках вроджених і набутих патологічних станів кровотворної та лімфоїдної системи, до яких можна віднести:
- Апластичну анемію;
- Лейкоз (гострий та хронічний);
- Серйозні імунодефіцитні хвороби, отримані в спадщину, де первинний змішаний важкий імунодефіцит є безумовним показанням до операції;
- Хвороби накопичення;
- Анемію Фанконі;
- Велику талассемию;
- Злоякісний дитячий остеопороз;
- Злоякісну лімфому;
- Солідні неопластические процеси, локалізовані поза кісткового мозку.
Перше місце серед патологічних станів, які потребують корекції кровотворення донорським кістковим мозком, поділяють лейкози та апластична анемія. Причому, при лейкозі донорський кістковий мозок не тільки замінить хворий орган і стане працювати замість нього, але й візьме на себе роль імуностимулятора, здатного давати адекватну імунну відповідь на пухлинні антигени лейкозною клітини.
При апластичній анемії основна мета трансплантації кровотворної тканини спрямована на відновлення функціональних здібностей власного КМ. Ця категорія хворих має всі шанси на одужання за умови сумісної пересадки за антигенними детермінанти головного комплексу.
У разі імунодефіцитних синдромів дуже важливим фактором виступає виявлення першопричини хвороби: це може бути розлад функціональних здібностей лімфоїдної системи або неповноцінність дає життя всім елементам крові стовбурової клітини.
Слід підкреслити, що понад 50% хворих, які потребують пересадки донорської кровотворної тканини, що перебувають в дитячому віці, адже, як відомо, хвороба, яку в просторіччі називають «рак крові» – молода. Особливості трансплантації у дітей полягає в дозах препаратів, (нерідко) їх найменуваннях і в інших випадках, у застосуванні іншого обладнання (дітям не все підходить, тому вартість лікування може зрости). Всі етапи пересадки КМ, включаючи підготовку, у дітей проходять в такій же послідовності, як і у дорослих, тому немає особливого сенсу зупинятися на цих питаннях окремо.
Нове лікування – нові труднощі
Однак не все так просто. Як виявилося, остаточний успіх залежить від багатьох факторів, тобто, новий, самий прогресивний і ефективний метод лікування гематологічної патології, приніс нові проблеми, серед яких виділити:
- Вторинну хвороба, яка розвивається при пересадці КМ, сумісного з системою HLA, але несумісного з іншими локусами головного комплексу (вплив «мінорних» трансплантаційних антигенів);
- Інфекційні ускладнення, що розвиваються у процесі застосування імуносупресивної терапії, яку в обов’язковому порядку необхідно проводити до та після операції;
- Можливість відторгнення трансплантата у результаті небажаних реакцій (організм нового господаря не хоче приймати чужі клітини або чужий кістковий мозок з якихось причин не приживається на новому місці).
Крім цього, незважаючи на постійне зростання пересадок КМ, лікарі, пацієнти та їх родичі постійно стикаються і з іншими проблемами:
- Підібрати підходящого донора надзвичайно складно, адже свідомо ідентичними бувають тільки однояйцеві близнюки;
- Підготовка до трансплантації вимагає спеціального оснащення і чималих фінансових витрат;
- Дана операція і подальше спостереження може бути просто не по кишені сім’ї пацієнта, якщо серед родичів не знайдеться людина, що збігається з HLA-фенотипом (типування по першому і другому класу).
Слід зазначити, що пересадка тканини, здатної дати життя новим повноцінним клітинам, передбачає не тільки трансплантацію кісткового мозку. Крім нього, пересаджують стовбурові клітини периферійної крові (СКПК) і переливають пуповинну кров, яка сама по собі вже є джерелом стовбурових клітин.
В залежності від місця одержання матеріалу говорять про аутологічної пересадки (хворому трансплантируются заготовлені заздалегідь власні гемопопоетические тканини) та алогенної, маючи на увазі донорський кістковий мозок.
Наприклад, лімфома, яка взяла початок у лімфатичних вузлах, в ході свого прогресування може поширитися і на кістковий мозок. Щоб цього не сталося, у пацієнта забирають здорову тканину і відправляють на зберігання, а потім пересаджують самому хворому. Така трансплантація дозволяє розширити спектр хіміотерапевтичних заходів, оскільки зводить до нуля імунологічні реакції між господарем і трансплантатом (тканина-то власна).
Пересадки алогенного трансплантата потребують пацієнти, чий кровотворний орган практично перестав нормально функціонувати і вже не здатний відновити свою роботу. У таких людей остання надія на родичів або на тих, хто з доброї волі жертвує своєю кровотворної тканиною, щоб врятувати іншу людину.
Благородна місія
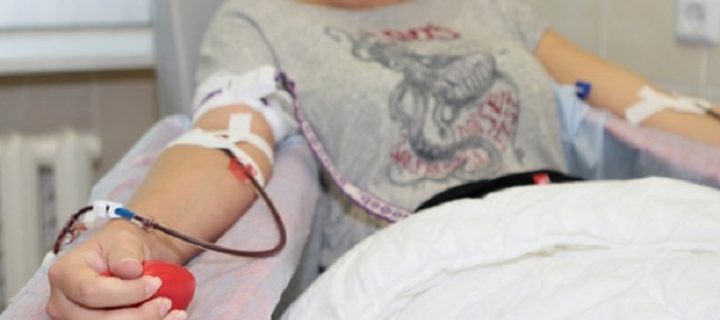
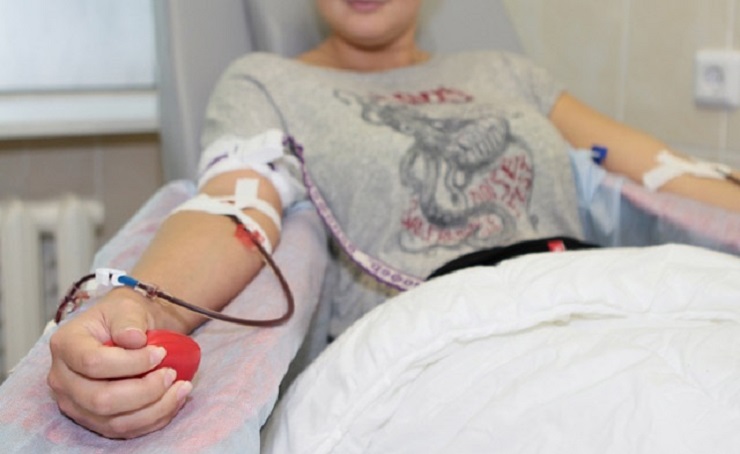
Деяких потенційних донорів у шок валить вже сама назва майбутньої операції. Вони вважають, що, віддавши такий дорогоцінний матеріал, неодмінно постраждають самі. Це відбувається тому, що багато людей не знають принципів забору КМ, а наслідки процедури малюють у своїй уяві. Однак страшного для організму віддає КМ нічого немає, екскузия не тягне за собою будь-яких серйозних наслідків, якщо не вважати складність проведення процедури і болючість при заборі матеріалу.
Добровільно запропонувати свої послуги та бути занесеним в регістр потенційних донорів кісткового мозку може кожен здоровий чоловік від 18 до 55 років, в чию кров ніколи не потрапляли віруси гепатитів В і С, ВІЛ-інфекція і збудник туберкульозу, хто не страждає психічними розладами і не має злоякісної онкологічної патології. Разом з тим, людина, що дає свій кістковий мозок, повинен розуміти, чим загрожує для реципієнта приховування перерахованих захворювань, тому найчастіше дослідження антигенних характеристик клітин крові піддаються кадрові донори, які регулярно проходять медичні огляди.
Як і де шукають донора?
Першими у черзі на типування для можливої екскузии кісткового мозку з метою пересадки виявляються близькі родичі хворого. Зважаючи на те, що людина отримує (це відбувається при його зачатті) половинний набір генів, контролюючих синтез тканинних антигенів (гаплотип) від кожного з батьків, ймовірність збігу з ними за HLA-фенотипом не настільки висока.
Ідеальним варіантом вважаються монозиготние (однояйцеві) близнюки, а непоганим – рідні брати і сестри, які за законами генетики в 1 з 4 випадків сумісні за антигенною набору з фенотипом реципієнта-родича. В іншому випадку починається пошук серед співвітчизників тієї ж національності, яких зовсім небагато, тому і шанси знайти відповідного донора невисокі, або оформляється звернення в міжнародний реєстр, якщо на майбутню операцію є необхідні засоби.
Провести успішну трансплантацію кісткового мозку можна за умови високого ступеня антигенної сумісності донора і реципієнта, і тут доводиться надавати особливу значимість окремих факторів.
Лейкоцитарна система HLA
Особлива роль у справі трансплантації належить лейкоцитарної системі (HLA), де тканинні антигени представлені у всьому своєму різноманітті на клітинах крові – лейкоцитах (Т — і В-лімфоцити). Саме HLA-система визначає, як новий господар візьме чужі клітини, якою буде тривалість приживлення і як пересаджена тканина відреагує на нове «місце проживання» (якщо воно їй не сподобається, то послідує реакція «трансплантат проти господаря»).
Враховуючи поліморфізм HLA-системи, не можна особливо сподіватися, що ідентичний за фенотипом конкретному хворому знайдеться донор швидко, його можна виявити серед 30-40 тисяч осіб. Проте, якщо не брати до уваги «сильні» антигени і крос-реагують, то донора можна знайти в числі 3 тисяч типированних осіб, а якщо ще ставити питання про вибір не ідентичного, а сумісного донора, то його можна виявити серед 130 обстежених осіб. Правда, при пересадці щодо сумісного КМ основну ставку доведеться робити на імуносупресивну терапію після операції, яка допомагає придушувати небажані реакції. У зв’язку з вищесказаним, шукати донора краще серед одноплемінників, бо азіатські, африканські, американські фенотип за антигенною набору можуть істотно відрізнятися від європейських.
Інші «впливові» моменти
На виживаність після трансплантації деякий вплив мають інші антигенні системи, зокрема АВ0 і Резус, тому в разі позитивного вирішення питання про можливу пересадки КМ від певного конкретного донора реципієнту проводяться індивідуальні проби на повну сумісність. Несумісність за даними антигенів при наявності антитіл проти А(II) або B(III) у хворого («велика несумісність») або донора («мала несумісність») може обернутися гемолізом або реакцією «трансплантат проти господаря».
В умовах прийдешньої пересадки кісткового мозку не можна ігнорувати жіночий підлогу і пацієнтів, які одержують в процесі лікування часті переливання крові. Жінки можуть бути сенсибілізовані попередньою вагітністю, пологами і гемотрансфузіями, а чоловікам вистачає і гемотрансфузій, тому до цій групі хворих підходять особливо уважно і, виявивши антитіла (а фактично протипоказання), не поспішають пересаджувати КМ, в іншому випадку відбувається розвиток феномену вторинної підсадки і трансплантат відторгається «зі страшною силою» (сверхостро).
Слід підкреслити, що імунні реакції, які є основною проблемою в трансплантології, в найбільш важкій формі характерні саме для пересадки кісткового мозку, адже тут потрібно мати на увазі не тільки ступінь чутливості реципієнта до специфічних білків отриманої чужої тканини, але і реакцію самої тканини на антигенний набір нового господаря.
Донор знайдений!
І ось, після довгих праць і поневірянь (зазвичай так і відбувається при пошуку донора) людина, відповідний за HLA-антигенами знайдено. Він дає свою згоду на екскузию кісткового мозку і вже не може змінити своє рішення, оскільки пацієнта починають активно готувати до майбутньої пересадки («вбивають» кістковий мозок і імунітет хворого поміщають у стерильну палату на час очікування). Тепер життя хворого цілком залежить від донора і в разі відмови останнього від екскузии КМ пацієнта чекає неминуча загибель.
Донора, який погодився віддати частину своєї кровотворної тканини, на один день кладуть у лікарню, де під загальним наркозом в кількості ≈ 1 літра отримують дорогоцінний матеріал (шляхом численних проколів клубових кісток). Якщо кістковомозкова тканина забирається у самого хворого, тобто, планується аутологичная трансплантація – матеріал заморожується.
Після процедури донору нічого поганого не загрожує, однак у місцях проколів кісток він може відчувати біль, з якою, втім, легко впоратися з допомогою знеболюючих засобів. Не варто особливо засмучуватися і про втрачений обсязі КМ: у здорової людини він відновлюється протягом двох тижнів.
Підготовка до пересадки стовбурової клітини периферичної крові дещо відрізняється в плані її вилучення. До процедури людина, що збирається віддати СКПК, допомагає їй переміститися в кровоносні судини і з цією метою вживає спеціальні засоби, звані ростовими факторами (сарграмостим, филграстим та ін). СКПК забирається протягом 5 годин методом аферезу.
Аферезная система (спеціальне обладнання) поділяє кров на частини, забирає стовбурові клітини, а інші елементи крові повертає назад у кровоносне русло донора. Продуктивність апарата становить ≈ 40 мл на годину і таким чином за 5 годин донор віддає близько 200 мл клітин, здатних врятувати життя.
Аферез можна назвати абсолютно безпечною процедурою, навіть якщо вона проводиться у дітей до року життя. Так-так, не треба дивуватися — донором може стати дитина, якій виповнилося півроку, він здоровий і підходить за своїм фенотипом (1 і 2 клас системи HLA) хворого братика чи сестрички. Зазвичай кістковий мозок стовбурові клітини забирають у малюка, коли йому виповниться 9 місяців, якщо до того не виникне надзвичайна ситуація і матеріал не знадобиться раніше. На жаль, статистика вказує на те, що рідні брати і сестри у половині випадків (50%) є полуидентичними, збігається за антигенами головного локусу 25%, а решта 25% HLA-фенотипом виглядають як чужі люди.
До речі, пересадити кістковий мозок можна і від людини, якій перевалило за 55 (до 60 років), але за умови, що кровотворна тканина не розгубила своїх функціональних здібностей.
Перед пересадкою кісткового мозку – поглиблене обстеження хворого з метою вивчення функціональних здібностей його органів і систем (чим краще вони працюють, тим вище ймовірність успішної пересадки).
Період підготовки йде під постійним наглядом лікарів високого класу. Одночасно в цей період проводиться імунологічна підготовка трансплантата, яка спрямована на досягнення наступних цілей:
- Максимально знизити антигенну активність тканинних структур пересаживаемой тканини;
- Придушити функціональну активність імунокомпетентних клітин трансплантата, здатних розвинути реакцію проти тканин нового господаря.
Труднощі імунологічної підготовки КМ полягають у тому, що вона не повинна порушувати кровотворних і інших функціональних здібностей пересаживаемой тканини.
Щоб трансплантат швидко адаптувався і прижився, він повинен потрапити в комфортні для себе умови, які зобов’язаний забезпечити організм реципієнта. З цією метою хворий підлягає такій процедурі, як кондиціювання, яке передбачає застосування агресивних хіміотерапевтичних препаратів, що знищують кістковий мозок хворого і послаблюють його імунну активність. Дана процедура підвищує ступінь приживлення чужий тканини, адже в подальшому саме вона (тканина) візьме на себе завдання життєзабезпечення організму пацієнта, з якими власний кістковий мозок перестав справлятися.
Етап підготовки до трансплантації протікає для хворого з обмеженням будь-яких контактів, в умовах, максимально наближених до стерильним (палата, їжа, білизну тощо). В такому стані пацієнт повністю беззахисний (власна система кровотворення не працює, імунітет практично відсутня), тому надовго залишити його без пересадки вже неможливо.
Трансплантацію кісткового мозку, СКПК або ембріональної гемопоетичної тканини виробляють у цьому ж стерильному боксі. Операція відбувається як звичайна гемотрансфузія (введення рідкого середовища в вену хворого) і ніяким чином не нагадує інші оперативні втручання.
Після отримання донорської тканини починається новий, не менш важкий етап. Успіх буде залежати від того, як поведе себе і трансплантат, і організм реципієнта.
Життя після пересадки кісткового мозку
Приживлення генетично чужорідної тканини в новому організмі — процес тривалий (до 2 місяців) і непередбачуваний. Життя після пересадки кісткового мозку протягом перших тижнів – ще одне випробування для хворого, який проходить на тлі постійного хвилювання і фізичної слабкості. Нудота, діарея, швидка стомлюваність оптимізму не додають. Психоемоційна напруга посилюється ще й від того, що підбадьорити пацієнта може тільки медперсонал, який з обов’язку служби відвідує стерильний бокс, інші контакти – заборонені.
На цьому етапі хворому призначаються спеціальні препарати, спрямовані на попередження небажаних ускладнень. З придушенням імунологічних реакцій у людини різко знижується противоинфекционний імунітет, вірніше, він зовсім відсутній. Ослаблена імунна активність, безсумнівно, допомагає адаптуватися чужим клітинам, але залишає без захисту організм хворого.
Перші 1 – 2 місяці життя після пересадки кісткового мозку протікає в лікарні. І, навіть покинувши лікувальний заклад при виписці, хворий не може віддалятися на значну відстань (наприклад, виїхати в інше місто). Він повинен мати можливість в будь-який момент звернутися в клініку для надання екстреної допомоги при найменшій підозрі на розвиток ускладнень.
Після пересадки КМ працює пацієнт навіть мріяти не може в найближчі 6 місяців відвідати улюблений колектив, рівно, як і погуляти в громадських місцях або здійснити шопінг, адже на кожному кроці його чекає небезпека зустрічі з інфекцією.
Близько року пацієнт повинен перебувати під пильним оком лікарів, здавати аналізи і проходити обстеження. Дозвіл відчути всю повноту життя пацієнт отримає лише тоді, коли лікарі вважатимуть, що чужорідна тканина благополучно «зрослася» з організмом пацієнта і почала виконувати всі функції втраченого кісткового мозку.
Виживаність хворих, яким пощастило в пошуку та підборі чужий кровотворної тканини, залежить ще і від інших обставин:
- Віку (виграють діти та молоді люди до 30 років, а у дітей і зовсім можна розраховувати на повне одужання);
- Характер плину і тривалість хвороби до процедури (бажано встигнути до 2 років давності);
- Стать (у жінок реакція «трансплантат проти господаря» розвивається рідше).
В цілому, виживаність більше 6-8 років коливається від 40 до 80%. При відсутності реакцій з боку трансплантата і реципієнта, тобто, при хорошому приживленні пересадженої тканини вчорашній пацієнт може почати нове життя, не обмежене яким-небудь певним віком.
Більшість пацієнтів, з власних відгуками, залишається задоволеним пересадкою і не може повірити, що все вже позаду. Між тим, емоційна напруженість може не йти ще довгий час, людина постійно думає, що страшна недуга повернеться і тоді йому вже нічого не допоможе… В подібних випадках слід звернутися до психотерапевта, який точно зможе вселити віру у світле майбутнє без хвороби.
Питання організації та вартості
На сьогоднішній день світовий банк даних складається з 25 млн. типированних по системі HLA донорів. Серед західноєвропейських країн першість впевнено утримує Німеччина, їх регістр налічує близько 7 млн. осіб. На пострадянському просторі Білорусь лідирує, як найбільш постраждала від аварії на ЧАЕС республіка. Там вже через 3 роки після чорнобильських подій були відкриті і активно працювали лабораторії тканинного типування в Гомелі й Могильові. В даний час подібні лабораторії функціонують у всіх обласних центрах, а загальна чисельність потенційних донорів кісткового мозку наближається до 30 тисяч чоловік. Велика по території і чисельності населення Росія помітно відстає від нашої маленької сусідки – російський регістр становить близько 10 тисяч осіб.
Зате клініки по своїй оснащеності нітрохи не поступаються зарубіжним закладам такого типу. Лікарі, що займаються трансплантологією в Росії, по праву пишаються своїми клініками:
- Інститутом дитячої гематології та трансплантології ім. Р. М. Горбачової (Санкт-Петербург);
- Російської дитячою клінічною лікарнею (Москва);
- Гематологічним центром Міністерства охорони здоров’я РФ (Москва).
Однак основні труднощі трансплантології КМ — не стільки відсутність потрібної кількості спеціалізованих лікувальних установ, як невелика чисельність регістра. Витрати на утримання лабораторій досить значні, державні установи в більшості вирішити проблему не в змозі, створенням банку даних і пошуком типированних донорів не займаються.
Слід зазначити, що вартість операції досить висока. Пересадка за кордоном влетить в копієчку: у тій же Німеччині та донора підберуть, і кістковий мозок трансплантують, і післяопераційним лікуванням займуться, але це обійдеться приблизно в 100 тисяч євро. У Білорусії вартість пересадки КМ для дорослих, в принципі, мало відрізняється від такої у Західній Європі. На безкоштовну операцію можуть розраховувати одиниці (бюджет обмежений, власний реєстр невеликий).
Правда, у дітей є деякі шанси отримати донорський кістковий мозок безкоштовно або на пільгових умовах. Є контакти з Німеччиною і домовленості з Білоруссю. Якусь частину оплати, можливо, і візьме на себе Моз, але в більшій мірі слід сподіватися на благодійні фонди і добровольців, згодних поділитися своєю кровотворної тканиною безкорисливо